Zuletzt aktualisiert am 19. März 2020 um 21:02
Lupus Erythematodes ist eine Autoimmunerkrankung der Haut und der Gelenke. Sie gehört zu den Rheuma-Erkrankungen (Kollagenosen) und tritt meist bei jungen Frauen erstmalig in jungen Jahren auf.
Lupus ist eine massiv unterschätzte und missdiagnostizierte Autoimmunerkrankung. Es kann Jahre dauern, bis Betroffene die richtige Lupus Diagnose erhalten. Die Lupus Symptome können sehr vielseitig sein. Die Therapie unterdrückt die Symptome gut, zielt jedoch nicht auf eine Heilung ab.
Lesen Sie hier mehr über Symptome, Diagnose, Bilder, Therapie, Verlaufsform und Ernährung bei Lupus Erythematodes.
[su_box title=“Lupus Erythematodes- Kurze Zusammenfassung“]
- Lupus Erythematodes ist eine systemische Autoimmunerkrankung, von der in Deutschland schätzungsweise 400.000 Menschen betroffen sind.
- Fehlgeleitete Immunzellen greifen Bindegewebszellen an und zerstören diese.
- Beim kutanen Lupus, erkennbar an einem schmetterlingsförmigen Ausschlag im Gesicht sowie erhöhter Sonnen-Empfindlichkeit, beschränken sich die Symptome hauptsächlich auf die Haut. Diese können sich jedoch ohne Behandlung zu einem systemischen Lupus ausweiten.
- Beim systemischen Lupus kommt es zur systemischen Entzündung, Fieberschüben, rheumatischen Beschwerden und einer Schwellung der Lymphknoten.
- Die Standardbehandlung sieht eine Entzündungslinderung durch Glukokortikoide sowie eine Immununterdrückung durch Immunsuppressiva vor.
- Um die Ursachen der Erkrankung zu beseitigen und eine lebenslange Betroffenheit zu verhindern, wird eine angepasste Ernährung und Lebensführung empfohlen.
[/su_box]
Was ist die Lupus Krankheit?
Was ist Lupus? Die Lupus Krankheit heißt korrekt Lupus Erythematodes (englisch erythematosus, auch einfach nur „Lupus“ genannt) und tritt in zwei Hauptformen auf. Je nachdem, welche Organe von der Krankheit betroffen sind. Es handelt sich um eine Autoimmunerkrankung, bei der das Bindegewebe geschädigt wird.
Bei Autoimmunerkrankungen greift das Immunsystem körpereigene Zellen an und zerstört diese25. Das betroffene Gewebe nimmt massiven Schaden. Autoimmunerkrankungen sind chronisch und meist lebenslang. Ohne Therapie kann die Krankheit in späten Stadien tödlich verlaufen.
Die grundlegende Ursache bei Lupus ist eine nur unzureichende Funktion der körpereigenen Müllabfuhr (Phagozytose), die normalerweise tote Zellen wegräumt, damit neue Zellen den Platz einnehmen können. Die toten Zellen werden in diesem Fall nicht weggeräumt, blockieren wichtige Wege und platzen irgendwann auf.
Sogleich ergießen sich die Zellbestandteile in das umliegende Bindegewebe und locken Immunzellen an. Diese Immunzellen bilden Antikörper (körpereigene Abwehrproteine) gegen die Zellbestandteile der toten Zellen, besonders gegen den Zellkern (antinukleare Antikörper, ANA) 2,29,35.
Die Anhäufung von Bestandteilen toter Zellen ist jedoch chronisch und übermäßig und so kommt es zu einer dauerhaften Aktivierung des Immunsystems mit massiver Bildung von ANA, was am Ende die Autoimmunerkrankung auslöst.
Dann bilden die Immunzellen Antikörper nicht nur gegen tote Zellen, sondern auch gegen gesunde Zellen. Je nach betroffenem Organ und Bindegewebe werden dabei Zellen bestimmter Gewebe massiv angegriffen und beschädigt. Gleichzeitig kommt es zu einer chronischen Entzündung des betroffenen Gewebes und des gesamten Stoffwechsels.
Es ist für die Betroffenen furchtbar mitzuerleben, wie sich der eigene Körper angreift und auflöst – im Gesicht und im Bindegewebe. Mehr medizinische Ratschläge als Medikamente erhalten sie meist nicht. Daher wird der Abschnitt „Ernährung und Lebensführung“ für Sie besonders wichtig.
Fakten zu Lupus Erythematodes
Offiziell sind in Deutschland etwa 80.000 Menschen von Lupus betroffen. Das sind die offiziellen Zahlen. Jedoch sind die meisten Fälle von Lupus undiagnostiziert und so ist die wirkliche Prävalenz in Deutschland wahrscheinlich um ein Vielfaches höher. Die Lupus Symptome können sehr vielseitig sein und erschweren die Diagnose.
In den USA ist die Krankheit auch unter Ärzten präsenter und so gibt die USA eine fünffach erhöhte Prävalenz von Lupus an, was in Deutschland insgesamt 400.000 (und nicht 80.000) Menschen entsprechen würde.
Ein wichtiges US-Forschungsinstitut für Lupus nennt die Krankheit sogar „eine von Amerikas am meisten unterschätzten Krankheiten“.
90 % der Betroffenen sind Frauen, das durchschnittliche Erkrankungsalter beträgt 20 bis 30 Jahre. Die Krankheitsschübe sind dabei zyklusabhängig – alles deutet also auf eine starke Beteiligung von weiblichen Sexualhormonen auf die Entstehung der Krankheit hin. Östrogen ist hier häufig im Fokus und spiegelt sich auch in unseren Empfehlungen für die Lebensführung (siehe Lupus Ernährung) wider.
Mit dem richtigen Wissen über Symptome und Diagnose (95 % aller Betroffenen tragen charakteristische Antikörper im Blut) kann die Krankheit frühzeitig erkannt werden.
Lupus tritt in zwei wichtigen und zu unterscheidenden Formen auf.
Die zwei wichtigen Formen des Lupus
Man unterscheidet grundsätzlich zwischen kutaner Lupus Erythematodes (CLE), bei dem sich die Symptome und die Krankheit auf die Haut beschränken, und systemischer Lupus Erythematodes (SLE)14,15,21. Hier sind innere Organe betroffen.
10 % aller kutanen Lupus-Formen entwickeln sich irgendwann (höheres Risiko, wenn nicht behandelt) zu einem systemischen Lupus. Dieser ist für die Betroffenen deutlich einschränkender und deutlich gefährlicher für die Gesundheit.
Eine wichtige Frage wurde jedoch noch nicht geklärt: Was soll der Name Lupus Erythematodes überhaupt bedeuten?
Was heißt „Lupus Erythematodes“?
Die Krankheitsbezeichnung ist seit dem späten Mittelalter bekannt und überliefert und setzt sich aus Lupus und Erythematodes zusammen:
- Lupus (lateinisch Wolf) symbolisiert die charakteristischen Gesichtsnarben, die im späteren Verlauf der Krankheit auftreten können und den Bissspuren eines Wolfes ähneln.
- Erythematodes kommt aus dem Griechischen und beschreibt die charakteristischen Hautrötungen und -ausschläge bei den Betroffenen.
Der Name bezieht sich also hauptsächlich auf die charakteristischen Äußerlichkeiten und kommt aus einer Zeit, als die beiden Lupus-Formen (kutan und systemisch) noch als zwei verschiedene Krankheiten bewertet wurden. Heute weiß man jedoch, dass der grundlegende Autoimmunprozess derselbe ist.
Ein prominentes Beispiel für Lupus mit Gesichtsvernarbung: der Sänger Seal (siehe Bild).
Kommen wir nun zu den klassischen Symptomen, die auf einen Lupus Erythematodes hinweisen können.
Lupus Symptome im Überblick
Die meist jungen Frauen haben bis zur Lupus Diagnose oft eine jahrelange Odyssee hinter sich. Das ist nicht nur sehr deprimierend, sondern auch gefährlich.
Je länger es bis zur Diagnose und Therapie dauert, desto schwerer werden die Lupus Symptome und desto wahrscheinlicher ist auch die Entstehung eines systemischen aus einem kutanen Lupus.
Mit den folgenden Symptomen können erste Hinweise auf einen Lupus erhalten werden. Dabei sollte im Hinterkopf behalten werden, dass sich die allgemeinen Symptome auf beide Lupus-Formen beziehen, die Hautsymptome jedoch mehr auf den kutanen Lupus. Die Symptome sind nach betroffenem Gewebe/Organen aufgeteilt:
- Haut: Charakteristischer roter Ausschlag in Form eines Schmetterlings (Schmetterlingserythem) vom Nasenrücken aus über beide Wangen. Rötungen, gereizte Haut und eventuell rötlicher Ausschlag an Nase, Stirn, Lippen, Ohren, Handrücken, Dekolleté, Schultern. Der Ausschlag ist meist scheibenförmig und wird nach außen hin schuppig.
- Lichtempfindlichkeit: Die Hautsymptome werden nach Sonneneinwirkung stärker. Sehen Sie ergänzend dazu Bilder von Betroffenen im nächsten Kapitel.
- Haare: Kreisrunder Haarausfall schon im mittleren Alter mit rötlichem Ausschlag.
- Blutgefäße: Entzündung der Blutgefäße6, trockene Schleimhäute in Mund und Nase mit gelegentlichen Blutungen.
- Gelenke: Schwellung und Schmerzen an Handgelenk, Ellbogen und Knien. Morgensteifigkeit, eventuell Arthritis (Gelenkentzündung).
- Muskeln: Nachlassende Muskelkraft, eventuell Schmerzen in den Muskeln bei Beanspruchung.
- Nieren: Feststellbare Proteine im Urin, Entzündung der Nieren.
- Lunge: Atemschmerzen, Asthma.
- Herz: Mögliche Entzündung der Herzklappen, unruhiger Herzschlag, Bluthochdruck, Herzschwäche.
- Nervensystem: Wiederkehrende Übelkeit, Kopfschmerzen und Erbrechen. Nicht erholsamer oder gesunder Schlaf trotz ausreichender Schlafdauer. Gewichtsverlust trotz gleichbleibendem Lebensstil.
- Zyklusabhängige Fieberschübe.
- Schwellung der Lymphknoten in frühen Phasen.
- Bauchschmerzen
- Husten
In der Initialphase ist bei beiden Lupus-Formen eine starke Müdigkeit, Gelenkschmerzen, Fieber, Gewichtsverlust und Lymphknotenschwellung feststellbar, manchmal begleitet vom charakteristischen Schmetterlingsausschlag. Hier sind die Symptome leider noch sehr allgemein (Ausnahme: Schmetterlingserythem) und könnten zu viele Krankheiten führen.
Auch die Lichtempfindlichkeit und die Hautrötungen können viele Ursachen haben und müssen nicht zwangsläufig an einem Lupus liegen. Das Gleiche gilt für die anderen Symptome.
Jedoch sollten Sie bei mehreren dieser Symptome, besonders bei den Hautrötungen und beim Schmetterlingsausschlag, hellhörig werden und einen Arzt aufsuchen. Sind Sie in der Hauptgruppe der Betroffenen (junge Frau, 20 bis 30 Jahre) und treten diese Schübe jeden Monat zyklusabhängig auf, sollten Sie auf jeden Fall einen Arzt aufsuchen.
Führen Sie ein Tagebuch über die Symptome und Ihr Befinden. Damit kann ein Arzt viel anfangen. Wir kommen gleich noch zur Diagnose der Erkrankung. Zuvor jedoch noch ein Wort zu den verschiedenen Formen von Lupus und ein paar beispielhafte Bilder.
Die vielen Gesichter des kutanen Lupus
Der kutane Lupus kann in Unterformen aufgeteilt werden:
ACLE: Akut kutaner Lupus mit charakteristischem Schmetterlingserythem.
SCLE: Subakut kutaner Lupus mit kreisrunden Rötungen an sonnenexponierten Stellen.
CCLE: Chronisch kutaner Lupus – „Sammelbegriff“ für verschiedene, seltenere Lupus-Formen.
ICLE: Nur intermittierender kutaner Lupus mit angeschwollenen roten Knötchen an sonnenexponierten Stellen und großen Gelenken.
Lupus profundus: Eine seltene Sonderform des kutanen Lupus Erythematodes (etwa 2-3 % der Fälle) mit schmerzhaften, entzündlich geröteten, in die Subkutis reichenden Knoten ohne wesentliche Epidermisbeteiligung. Abheilung unter Ausbildung eingezogener Narben (enzyklopädie-dermatologie.de, 2018).
Bilder von Lupus–Betroffenen
Damit Sie mit dem kutanen Lupus und den charakteristischen Hautsymptomen etwas mehr anfangen können, folgen nun ein paar beispielhafte Bilder von Lupus-Betroffenen.
Der kutane Lupus ist zumeist einfacher zu diagnostizieren als der systemische und kann sich zu einem systemischen Lupus entwickeln. Bei den folgenden Hautsymptomen sollte daher besondere Vorsicht und Aufmerksamkeit geboten werden:
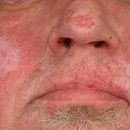
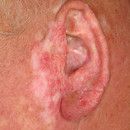
Abbildungen. Typischer Hautausschlag mit Rötung, Entzündung, Schuppenbildung und teilweise Degeneration bei Lupus Erythematodes. (c) Dermatologie-Online.de
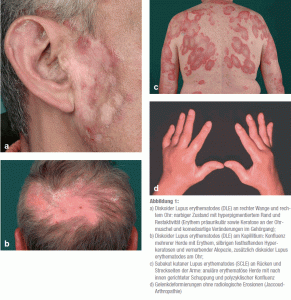
Abbildungen. Typische kutane Symptome (a-c) mit Ausschlag, Entzündung, kreisrundem Haarausfall. Bei systemischem Lupus sind die Symptome innerlich und können sich rheumatisch (d) äußern. Quelle: Dtsch Arztebl Int 2015. 112(25). 423-32. Abbildung 1
Abbildung. Ein prominentes Beispiel mit Lupus Erythematodes: Der Sänger Seal. Er leidet seit seiner Kindheit an der Krankheit. Es kommt bei einigen Betroffenen zu Narbenbildung im Gesicht. Selena Gomez und Lady Gaga sind weitere bekannte Namen mit der Krankheit.
Treten bei Ihnen oder einem Ihnen nahe stehenden Menschen, besonders im angegebenen Alter und Geschlecht, mehrere der Lupus Symptome und eventuelle Hautveränderungen auf, ist Vorsicht geboten. Der nächste Schritt ist dann die Diagnose durch einen erfahrenen Arzt.
Lupus Erythematodes – Diagnose
Die beste fachliche Eignung für eine Lupus Diagnose, haben Dermatologen, Hausärzte und internistische Rheumatologen. Funktionelle Mediziner, Orthomolekular- und Mitochondrialmediziner bieten sich jedoch ebenso an.
Die Diagnose14-15,21 ist in fünf Abschnitte untergliedert:
- Anamnese (ausführliches Gespräch mit dem Patienten), hilfreich dabei sind Krankheitstagebücher
- Hautuntersuchung
- Provokationstest der Haut mit UV-Strahlung (UV-A, UV-B und UV-A/B auf drei verschiedene Hautstellen)
- Ausführliche Blutuntersuchung
- Ultraschall der Bauchorgane und Untersuchung des Brustraums durch Röntgen
Nach Petri et al., 2002, wird der Arzt dann anhand folgender klinischer und immunologischer (Blutuntersuchung) Kriterien die Diagnose feststellen:
Diagnosekriterien klinisch:
- Akut-kutaner Lupus inklusive Schmetterlingsausschlag („Hautlupus“)
- Chronisch-kutaner Lupus (kreisrunde oder knötchenförmige Rötungen)
- Geschwüre an Gaumen oder Nase
- Haarausfall
- Druckschmerz an Gelenken und Morgensteifigkeit
- Herzklappenentzündung/Herzbeschwerden
- Neurologische Beschwerden wie Psychose oder Myelitis
Diagnosekriterien immunologisch anhand einer Blutuntersuchung:
- Anämie (Blutarmut)
- Leukopenie (Mangel an weißen Blutkörperchen)
- Thrombopenie (Mangel an Blutplättchen)
- Veränderung der Nieren- und Leberwerte
- ANA (Anti-nukleäre Antikörper) stark erhöht2,29,35
- dsDNA/ssDNA-Antikörper (Antikörper gegen DNA)
- Chromatin-Antikörper (Antikörper gegen DNA-Protein-Komplexe)
- Sm-Antikörper
- Phospholipid-Antikörper (siehe Antiphospholipid-Syndrom Antikörper)
- Komplementproteine erniedrigt (Proteine mit Beteiligung an der Blutgerinnung)
Nach diesen Symptomen und immunologischen Werten ist eine Lupus Diagnose mit einer Chance von 96 % gegeben. Allein die Erhöhung von ANA2,29,35 (95 % aller Betroffenen) und Phospholipid-Antikörpern (50 % aller Betroffenen), sowie charakteristische Hautausschläge ermöglichen nicht nur dir Diagnose, sondern auch die Unterscheidung in kutaner oder systemischer Lupus Erythematodes.
Wurde die Diagnose getroffen, stellt sich sowohl Schock als auch Erleichterung bei Betroffenen ein.
Die meist jahrelange und durch verschiedensten Arztpraxen gehende Odyssee hat damit ein Ende. Gleichzeitig kehrt aber auch nun das Wissen ein, dass man an einer chronischen und als unheilbar behafteten Krankheit leidet. Glücklicherweise ist jedoch die Therapie sehr weit fortgeschritten und auch die gesunde Lebensführung hat sehr große Auswirkung auf den Verlauf der Krankheit.
Wie verläuft die Krankheit im schlimmsten Fall und wie sieht die Prognose für die Betroffenen aus?
Lupus Erythematodes – Prognose
Da Lupus eine Autoimmunkrankheit ist, gilt sie offiziell als nicht heilbar. Die klassische schulmedizinische Lupus Erythematodes Behandlung zielt lediglich auf eine Unterdrückung der Lupus Symptome, jedoch nicht auf eine Heilung ab.
Heilung ist bei Autoimmunkrankheiten ohnehin komplizierter als bei einer akuten Erkrankung wie einer Virusinfektion. Da die Ursachen der meisten Autoimmunerkrankungen noch unklar sind und sehr vielseitig sein können, stellt sich auch die Behandlung und die Heilung als schwer heraus.
Soviel können wir Ihnen jedoch jetzt schon verraten: schulmedizinische Medikamententherapie und eine angepasste gesunde Lebensführung erzielen sehr gute Ergebnisse bei den Betroffenen, in einigen Fällen ist auch eine Remission möglich.
Wenn Lupus ignoriert, misdiagnostiziert oder einfach nicht behandelt wird, kann aus dem kutanen ein systemischer Lupus werden. Wird der systemische Lupus nicht behandelt, kann sich der Autoimmunprozess im ganzen Körper auf verschiedenste Organe ausweiten und im schlimmsten Fall tödlich verlaufen.
Aufgrund der chronischen Entzündung und der Beteiligung zahlreicher Bindegewebe im Körper kommt es zu Blutgerinnseln, die die größte Gefahr für die Betroffenen darstellen. Lupus Lebenserwartung: Die Fünf-Jahres-Überlebensrate bei systemischem Lupus liegt bei 95 %, bei zehn Jahren sind es 85 %.
Die Todesfälle ereignen sich entweder durch Thrombosen (Blutgerinnsel und Schlaganfälle) oder Infektionen aufgrund der starken Immunsuppressiva-Therapie.
Wird der Lupus jedoch früh genug erkannt und behandelt, so haben Betroffene eine normale Lebenserwartung. Und das sollte großen Grund zur Hoffnung machen!
Wie kann der Lupus, behandelt und unbehandelt, ablaufen und den Körper beeinflussen?
Systemischer Lupus Erythematodes – Verlauf
Je nach Verlauf kann der systemische Lupus (SLE) in fünf Kategorien eingeteilt werden:
- Medikamenteninduzierter SLE: Weniger schwer verlaufende Art der Erkrankung, Rückbildung nach Absetzen des auslösenden Medikaments.
- SLE mit akutem Beginn: Fieber, Hautveränderungen, Entzündung von Muskeln, Nieren und Gehirn. Kann lebensbedrohlich sein und muss sofort behandelt werden.
- SLE chronisch-fortschreitend: Schleichende Verlauf der Erkrankung mit charakteristischen Hautveränderungen, Gelenkschmerzen, Lichtempfindlichkeit, schubweiser Verlauf mit spontaner Rückbildung. Die Schübe werden immer stärker. Häufigste Form.
- SLE im Spätstadium: Wenn unbehandelt, mögliche Folgekrankheiten von Punkt 3: Chronisches Nierenversagen, Herzklappenfehler, Narbenbildung im Lungengewebe und Atembeschwerden.
- SLE mit Phospholipid-Syndrom: Ebenfalls Spätform von Punkt 3. Antikörper gegen Phospholipide und Phospholipid-bindende Proteine im Blut nachweisbar. Es kommt zur verstärkten Bildung von Blutgerinnseln. Diese können zu Thrombosen, Lungenembolie, Schlaganfällen und bei Schwangeren zu Fehlgeburten führen. Mehr dazu im Beitrag Antiphospholipid-Syndrom.
Der nächste Schritt ist eine möglichst rasche Therapie: Unterdrückung der Symptome durch Medikamente sowie sofort im Anschluss eine angepasste, gesunde Lebensweise.
Das oberste Ziel nach Einpendeln der Medikamente sollte sein, die Dosis derselben Medikamente und damit auch die Nebenwirkungen durch gesunde Lebensführung so weit zu reduzieren wie nur möglich.
Lupus Erythematodes – Behandlung
In der Regel wird Sie derselbe Arzt, der die Diagnose gestellt hat, auch behandeln. Es sei gesagt, dass die Entscheidung, wer Sie behandelt, allein bei Ihnen liegt. Wir empfehlen, für eine nachhaltige und effektive Behandlung einen Arzt oder Therapeuten aufzusuchen, welcher Methoden der Schulmedizin (Symptombehandlung) mit der Funktionellen/Integrativen Medizin (Ursachenbehandlung) verbindet. Diese Kombination bietet Ihnen die besten Grundlagen für eine erfolgreiche Behandlung, die Remission zum Ziel hat.
Dafür eignen sich Mitochondrial-, Orthomolekular- und funktionelle Mediziner sowie ganzheitliche Schulmediziner, aber auch kompetente Heilpraktiker und Naturheilkundler.
Die Therapie wird aufgeteilt in kutanen und systemischen Lupus und in verschiedene Stadien14-15,43, je nach Schwere der Erkrankung:
Basis: Absolute Basistherapie bei beiden Formen ist umfassender Sonnenschutz und Kälteschutz der betroffenen Hautstellen, Rauchverzicht (Zigarettenrauch) und bei jungen Frauen ein Überdenken der Verhütungsmethoden (Kontrazeptiva) – denn Östrogen scheint die Schwere der Krankheit zu verstärken.
Kutan: Behandlung mit Glukokortikoid-Salben, um den Entzündungsprozess und den Autoimmunprozess zu unterdrücken. Einnahme der Anti-Malariamittel Hydroxychloroquin oder Chloroquin, die sich bei Lupus ebenfalls bewährt haben.
Systemischer Lupus: Einnahme von Hydroxychloroquin oder Chloroquin sowie Kortison/Hydrocortisol. Bei schwerer Krankheitserscheinung auch stärkere Glukukortikoide und Anti-Rheumatika (DMARD’s). Blutgerinnungshemmer wie Aspirin, Rivaroxaban oder Marcumar. Manchmal Steroidhormone zum Ausgleich der körpereigenen Hormonproduktion wie Prednisolon.
Schlimme und akute Verlaufsform:
- Immunsuppressiva wie Azathioprin, Cyclophosphamid (bei Lebensbedrohung), Cyclosporin, Mycophendat-Mofetil. Wirkung erst nach Wochen bis Monaten feststellbar. Dosis muss langsam gesteigert werden (Einschleichen).
- Cytostatika wie Methotrexat, BLyS-Antikörper, Thalidomid (strenge Überwachung der Einnahme durch den Arzt).
Die Behandlung des Lupus durch die vorliegenden Medikamente ist relativ gut etabliert, unterdrückt die Symptome und stoppt im Bestfall den Autoimmunprozess.
Leider haben diese Medikamente auch zahlreiche Nebenwirkungen, insofern ist eine lebenslange Einnahme eher belastend als zielführend. Daher sollten parallel zum Einsetzen der nötigen Medikamente die Anpassungen der gesunden Lebensführung stattfinden, um die Dosis der Medikamente – und damit auch die Nebenwirkungen – möglichst zu reduzieren.
Je schwerer die Erkrankung, desto mehr Medikamente und höhere Dosierungen sind nötig – und umso schlimmer sind auch die Nebenwirkungen.
Bevor wir uns jedoch um Ursachen und gesunde Lebensführung bei Lupus kümmern, muss eine wichtige Frage beantwortet werden:
Lupus Erythematodes Schwangerschaft – ja oder nein?
In den meisten Fällen kommt der erste Krankheitsschub im Alter von 20 bis 30 Jahren bei jungen Frauen, im besten „gebärfähigen“ Alter also. Jedoch kann es aufgrund der systemischen Entzündungen im Körper und der Blutgerinnung sowohl bei Betroffenen als auch beim ungeborenen Kind zu Komplikationen führen – Thrombosen und Fehlgeburten sind möglich.
Grundsätzlich sollten in der Schwangerschaft keine Antikörper und kein Hydroxychloroquin/Chloroquin genommen werden, da dies Schäden beim ungeborenen Kind verursachen kann.
Das Krankheitsbild des Lupus kann sich während der Schwangerschaft verschlimmern, deswegen ist eine durchgehende gute Beratung und engmaschige Überwachung der Blutwerte nötig.
Also: Eine Schwangerschaft kommt nur in weniger schlimmen Krankheitsphasen infrage, die Medikamente müssen auf jeden Fall angepasst werden und eine gute Beratung ist absolutes Muss! Parallel dazu sollte auf jeden Fall die Lebensführung gesund gestaltet werden (siehe Lupus Ernährung).
Anschließend sollen nun die möglichen Ursachen der Erkrankung betrachtet werden.
Lupus Erythematodes – Ursachen
Die genauen Ursachen sind bei Autoimmunerkrankungen nicht immer bekannt – viele Faktoren können die Entstehung einer Autoimmunerkrankung begünstigen, bei manchen Autoimmunerkrankungen häufen sich bestimmte Risikofaktoren sehr stark an. So auch beim Lupus.
Der Krankheit liegt ein Autoimmunprozess zugrunde, bei der Immunzellen die Unterscheidung zwischen Freund und Feind verlieren und statt den Feind körpereigene und gesunde Zellen angreifen. Betroffene Gewebe nehmen dadurch massiven Schaden und Gesundheit und Lebensqualität der Betroffenen ist stark eingeschränkt.
Die möglichen Ursachen, die zur Entstehung von Autoimmunkrankheiten beitragen, können unter dem Gesichtspunkt der Natürlichkeit zusammengefasst werden. Ein Autoimmunprozess ist ein massiv unnatürlicher Vorgang – Autoimmunerkrankungen nehmen seit etwa 60 Jahren stark zu, wobei sich unsere Lebensführung (Ernährung, Bewegung, Umwelt) immer mehr von unserem natürlichen Selbst entfernt. Die Lebensführung muss demnach eine bedeutende Rolle spielen.
Zentrale zelluläre Ursache bei Lupus scheint eine unzureichende Müllabfuhr im Körper zu sein: Tote Zellen werden nicht rechtzeitig abgebaut, sie platzen auf und Zellbestandteile ergießen sich in den Körper. Gegen diese Zellbestandteile bilden die Immunzellen Antikörper. Jedoch kommen immer und immer mehr tote Zellbestandteile dazu und irgendwann bilden die Immunzellen Antikörper nicht nur gegen die toten Zellen, sondern auch gegen gesunde und lebendige.
Autoimmunprozess und Entzündung weiten sich daraufhin auf zahlreiche Bindegewebe im Körper aus, weswegen die Lupus Symptome so vielseitig und Schmerzen an verschiedensten Stellen auftreten können.
Die wichtigsten Lupus Ursachen, die genau zu diesem Prozess beitragen, sind im Folgenden aufgelistet:
Genetik
Genetische Faktoren spielen bei Lupus eine größere Rolle als bei anderen Autoimmunerkrankungen. Das sieht man bei eineiigen Zwillingen: Ist ein Zwilling betroffen, so leidet der andere mit einer Wahrscheinlichkeit von 50 % auch unter Lupus19. Dies ist deutlich mehr als bei Autoimmunerkrankungen wie zum Beispiel Hashimoto Thyreoiditis oder Diabetes Typ 1 (15-30 %).
Das genetische Problem liegt hier im sogenannten HLA-Komplex, das ist ein Proteinkomplex, der für die Erkennung von Antigenen zuständig ist. Kommen hier Mutationen vor, funktioniert die Antigen-Erkennung nicht mehr so gut und körpereigene Strukturen können als Feind erkannt werden. Eine Autoimmunerkrankung entsteht.
Stress
Fast jede Autoimmunerkrankung ist mit chronischem Stress im Alltag verbunden31. Die häufigsten Ursachen hierfür sind schlechter und unzureichender Schlaf, unglückliche Beziehungen, Stress im Alltag und auf der Arbeit. Stress abbauen und Stressbewältigung sind in jedem Fall nötig.
Infektionen
Einige akute Infektionen sind mit der Entstehung bestimmter Autoimmunerkrankungen assoziiert. Der Grund ist die sogenannte molekulare Mimikry: Einige Zellbestandteile oder Proteine des Erregers ähneln körpereigenen Strukturen.
Infiziert der Erreger den Körper nun, bilden Immunzellen Antikörper: Erreger und gesunde körpereigene Zellen. Bei Lupus scheinen Tuberkuloseerreger3, Herpes Simplex-Viren11,12,39 sowie Parasiten wie Würmer erhöht vorzukommen.
Hormone
90 % aller Betroffenen sind Frauen, die Neuerkrankungsrate ist bei jungen Frauen (Alter mit den höchsten Östrogenspiegeln) am größten. Übermäßig erhöhter Östrogenspiegel scheinen also eine Rolle zu spielen9. Daher wird geraten, auf östrogenfreie Verhütungsmethoden zurückzugreifen, um nicht zusätzliches und künstliches Östrogen in den Körper zu „spülen“.
Licht
Überhöhte Sonnenexposition scheint ein bedeutender Auslöser der Erkrankung zu sein, da es durch die UV-Strahlung zur Beschädigung von Hautzellen kommt28. Dadurch kommt es zu einem erhöhten Absterben dieser Hautzellen und infolge des „Lupus-Prozesses“ zur Verstärkung des Autoimmunprozesses. Daher sollte Sonnenlicht bei Lupus gemieden werden oder aber besonders auf Sonnencreme geachtet werden.
Medikamente
Manche Medikamente können Lupus-ähnliche Symptome auslösen28. Das Absetzen dieser Medikamente führt in der Regel zu einer Rückbildung der Symptome.
Leaky Gut
Ein kaputter und löchriger Darm wird mit den meisten Autoimmunerkrankungen in Verbindung gebracht7-8. Die Darmwand (siehe Magen-Darm-Trakt) ist nur wenige tausendstel Millimeter dick und soll sowohl Nährstoffe aufnehmen als auch Toxine und Krankheitserreger im Darm behalten.
Entstehen jedoch aufgrund von ungesunder Lebensführung oder chronischem Stress Löcher in der Darmwand, können Toxine und Krankheitserreger ungehindert in den Körper gelangen. Das wird als Leaky Gut Syndrom bezeichnet. Das Immunsystem wird dadurch dauerhaft und übermäßig aktiviert. Eine chronische Entzündung entsteht, Infektionen und molekulare Mimikry… kurz gesagt: Autoimmunerkrankungen werden begünstigt.
Nährstoffmangel
Einige Nährstoffe beziehungsweise deren Mangelzustände treten häufiger bei Lupus auf4,24, mehr dazu gleich unter Ernährung.
Mit den Lupus Ursachen im Hinterkopf und dem Wissen über die Verbesserung der Krankheitssymptomatik lassen sich nun Empfehlungen ableiten.
Mit diesen Empfehlungen lässt sich die Symptomatik bei Lupus stark verbessern und sogar die Ursachen beheben – in jedem Fall unterstützt die gesunde Lebensführung die medikamentöse Therapie bei Lupus ungemein.
Lupus Erythematodes – Ernährung und Lebensführung
Was hilft bei Lupus Erythematodes?
Es gibt aktuell etwa 70.000 veröffentlichte Studien über Lupus. Jedoch beschäftigen sich nur wenige davon mit einer wirklichen Verbesserung der Lebensqualität durch gesunde Lebensführung.
Einige geben uns jedoch wichtige Hinweise, wie eine angepasste und gesunde Lebensführung bei Lupus aussehen kann und wie gut das funktioniert.
Durch die folgenden Verbesserungen in Lebensführung und Ernährung können die Symptome der Krankheit bei Lupus dramatisch verbessert werden. Die Dosis der Medikamente kann in den meisten Fällen reduziert und in frühen Stadien sogar ganz abgesetzt werden (Remission).
Dies gibt den Betroffenen Hoffnung, da die Möglichkeit besteht, ohne lebenslange Medikament-Therapie und den entstehenden Nebenwirkungen auszukommen.
Lupus Erythematodes – Ernährung
Eine Ernährungsform hat sich bei Lupus sehr bewährt und hält die besten Möglichkeiten bereit: das Paleo Autoimmunprotokoll.
Die Paleo Ernährung ist auch als Steinzeit Ernährung bekannt. Mit ihr wird ein Maximum an Nährstoffen in den Körper gebracht. Gleichzeitig werden Schadstoffe und Reizstoffe möglichst minimiert. Mit ihr liegt der Fokus auf natürlichen und unverarbeiteten Nahrungsmitteln – Dinge, die man in der Natur nur jagen und sammeln kann. Gleichzeitig werden neuzeitliche, industriell verarbeitete oder potenziell allergene Nahrungsmittel wie Getreide/Gluten, Zucker & Co. gemieden.
Die Paleo Ernährung ist somit die wahrscheinlich gesündeste Ernährungsform, die es gibt.
Das Autoimmunprotokoll ist eine Anpassung der Paleo Ernährung an Autoimmunerkrankungen – mit gleichzeitiger Eliminierung der wichtigsten Allergene, die in der Paleo-Ernährung noch vorkommen.
Das Paleo Autoimmunprotokoll erscheint auf den ersten Blick strikt und einschränkend, ist jedoch besonders bei Autoimmunerkrankungen – und ganz besonders bei Lupus – eine sehr wertvolle und kostengünstige Intervention und voll gepackt mit gesunden Nährstoffen.
Welche Nahrungsmittel sind im Paleo-Autoimmunprotokoll unbegrenzt erlaubt?
- Rotes Fleisch, möglichst aus artgerechter Tierhaltung
- Geflügel, möglichst aus artgerechter Tierhaltung
- Hochwertige tierische Fette wie Bio-Schmalz und Bio-Butterschmalz
- Knochenbrühe
- Innereien
- Fisch aus Wildfang, am besten fette Seefische (kein Thunfisch, Schwertfisch)
- Schalentiere und Algen
- Gemüse in allen Formen und Farben (Blatt- & Salatgemüse, Knollen, Wurzeln, Zwiebeln)
- Milchsauer fermentiertes Gemüse wie Sauerkraut, Kimchi, Gurken
- Obst und Beeren in allen Formen und Farben
- kaltgepresste Öle wie Kokosöl und Olivenöl
- Grüntee
- Kräuter17,20 und Kräutertee
- Speisepilze und Heilpilze
- Probiotische Kost: Kombucha, fermentiertes Gemüse, Wasserkefir, Chutneys
- Honig, Ahornsirup
Sie sehen gleich, was im Zentrum dieser Ernährung steht: Obst, Gemüse, Fleisch, Fisch und Kräuter. Mehr Nährstoffe geht nicht! Ein gut sortierter Supermarkt mit großer Obst- und Gemüsetheke sowie Fleisch- und Fischtheke ist die beste Grundlage.
Sehen Sie sich in Ruhe dort um und nutzen Sie die zahlreichen verschiedenen Formen! Ergänzend dazu helfen Ihnen die Kochbücher im Quellenverzeichnis am Ende dieses Artikels.
Auf welche Nahrungsmittel sollte verzichtet werden?
- Getreide und Pseudogetreide
- Zucker
- Soja
- Alkohol
- Chemikalien und Zusatzstoffe in verarbeiteten Lebensmitteln
- Fast Food und Frittiertes
- verarbeitete, industrielle Pflanzenöle
- Milchprodukte (Ausnahme ist Butterschmalz)
- Eier
- Hülsenfrüchte
- Kaffee (nur in geringen Mengen, falls vertragen)
- Nachtschattengewächse
- Süßstoffe
- Nüsse
- Gewürze, die aus Samen hergestellt werden
- Samen und daraus hergestellte Öle wie Chiasamen, Leinsamen, Mohnsamen, Sesam, Sonnenblumenkerne, Hanfsamen, Kürbiskerne.
Naturheilkunde & Nahrungsergänzungsmittel bei Lupus
Einige Nahrungsmittel und Nahrungsergänzungsmittel scheinen laut Studien bei Lupus besonders zu helfen:
Fisch, Meeresfrüchte und Algen: Diese Nahrungsmittel enthalten eine ganze Bandbreite wichtiger Nährstoffe, allen voran Omega-3-Fettsäuren. Diese Fettsäuren sind von essenzieller Bedeutung, um die Entzündungen im Körper zu reduzieren und das Immunsystem zu beruhigen1,5,13,26-27. Wir empfehlen, mehrmals wöchentlich Fisch & Co. zu essen.
Grüntee: Wir empfehlen zu Beginn den Verzicht oder zumindest die starke Reduktion von Kaffee – und stattdessen die Verwendung von Grüntee. Grüntee hilft erwiesenermaßen bei Lupus, reduziert dabei sowohl Ursachen als auch Symptome. In Form von grünem Tee oder auch als EGCG (Extrakt) konsumierbar.
Organfleisch (Leber) für Vitamin A34: Organfleisch ist generell sehr nährstoffreich – besonders Leber (Vitamin A und E) scheint bei Lupus zu helfen. Wir empfehlen 1x wöchentlich eine Portion Leber.
Probiotika23: In Form von fermentierten Nahrungsmitteln wie milchsauer vergorenem Gemüse, Kombucha und Kokosjoghurt.
Ballaststoffe: Ballaststoffe aus Obst und Gemüse10 sind absolute Grundlage für eine gesunde Darmflora, auch diese beeinflusst den Lupus positiv.
Zitrusfrüchte, Äpfel und Zwiebeln: Diese Nahrungsmittel enthalten die Stoffe Quercetin und Hesperidin, die die Entzündung bei Lupus senken und die Durchblutung verbessern können.
Dunkle Beeren: Diese enthalten sehr viele anti-entzündlich wirkende Polyphenole. Ganzjährig tiefgekühlt im Supermarkt zu bekommen.
Folgende Nahrungsergänzungsmittel haben sich ebenfalls bewährt und sind sehr wichtig:
Vitamin D
Durch die Lichtempfindlichkeit leiden fast alle Lupus-Betroffenen an einem starken Vitamin-D-Mangel. Die Schwere der Erkrankung hängt mit diesem Vitamin-D-Mangel jedoch direkt zusammen. Was hilft, ist eine Nahrungsergänzung mit Vitamin-D-Präparaten. Lassen Sie dazu zunächst Ihren Vitamin-D-Wert bestimmen.
Als Nächstes korrigieren Sie diesen Wert in einen Zielbereich von 60-80 ng/ml. Pro 10 ng/ml Vitamin-D-Mangel ergänzen Sie täglich 1000 I.U. Vitamin D. Ein Beispiel: Bei einem Blutwert von 20 ng/ml ergänzen Sie 5000 I.U. (Wert nach vier bis sechs Wochen: 70 ng/ml).
Vitamin D wird Ihr Krankheitsbild bedeutend verbessern40-42. Halten Sie sich bitte an die hier beschriebenen Mengenangaben von Vitamin D. Der Arzt wird im Regelfall eine viel zu niedrige Dosis verschreiben, welche keinerlei Wirkung erzielen wird.
Omega-3-Fettsäuren: An Tagen, an denen Sie kein Fisch, Meeresfrüchte oder Algen gegessen haben, empfehlen wir den Konsum von 3-6g Omega-3-Fettsäuren in Form von guten Fischöl-Kapseln.
Curcumin: Der Farbstoff aus Kurkuma hat als Nahrungsergänzung in zahlreichen chronisch-entzündlichen Krankheiten tolle Wirkungen erzielt. Wir empfehlen 1-3 Kapseln täglich, bestehend aus 95 % Curcumin und 5 % Bioperin.
Vitamin E: Gamma-Tocopherol als Nahrungsergänzung (mindestens 50 mg täglich16,33), bei kutanem Lupus als Bestandteil von Cremes (je mehr, desto besser!)
Astralagus-Extrakt: 1-2 Kapseln täglich
Weihrauch-Extrakt: 1-2 Kapseln täglich, ähnliche Wirkung wie Curcumin
Dies waren die Faktoren der Ernährung, die laut Studien und Erfahrung die besten Wirkungen bei Lupus erzielen. Gerade die Ernährung kann einen großen Unterschied machen, ist aber auch eine große Umstellung für die Betroffenen. Jedoch ist Nahrung mit die beste Medizin, die es gibt, und hält mindestens genauso viel Potenzial bereit wie Medikamente.
Unterschätzen Sie also bitte niemals die Wirkung gesunder Ernährung! Die aufgelisteten Ratschläge zu Ernährung sind sehr wertvoll und effektiv.
Blutmessungen:
Lassen Sie folgende Blutwerte zusätzlich bestimmen und lassen Sie sich bei einem Ungleichgewicht von einem erfahrenen Arzt beraten:
- Verhältnis Omega-6 : Omega-3 (sollte kleiner als 5 sein)
- Verhältnis Progesteron : Östradiol (sollte > 100 sein)
- Vitamin D
Weitere Anpassungen in der Lebensführung, die bei Lupus helfen können:
- Stressbewältigung und Stress abbauen
- Gesunder Schlaf
- Gewichtsverlust bei Übergewicht
- Tägliche Bewegung an der frischen Luft
- Vermeidung von übermäßig viel Billig-Kosmetika mit östrogenähnlichen Substanzen – der Umstieg auf Naturkosmetik ist eine gute Option.
- Reduktion von Plastik: Wasserkonsum aus Glasflaschen, Vermeidung plastikverpackter Lebensmittel
Nach zahlreichen Listen, Erklärungen und Vorschläge für den Umgang mit Lupus möchten wir Ihnen abschließend noch ein Protokoll mit an die Hand geben.
Dieses soll Verwirrung nehmen und einen Vorschlag für die Vorgehensweise – Schritt für Schritt – gegen Lupus Erythematodes geben.
Unsere Empfehlungen zur sofortigen Umsetzung bei Lupus
Ausgehend von der Diagnose Lupus:
- Nehmen Sie die vom Arzt verschriebenen Medikamente ein, fragen Sie nach Nebenwirkungen und was Sie dagegen tun können. Wenn die Medikamente Ihnen gesundheitliche Probleme bereiten, informieren Sie sich bitte über alternative Therapiemöglichkeiten. Ein Absetzen der Medikamente ohne ärztliche Kontrolle kann problematisch sein. Ein empfehlenswertes, längerfristiges Ziel ist, die Dosierungen der Medikamente zu reduzieren, um Nebenwirkungen und Langzeitschäden zu minimieren.
- Suchen Sie sich in Ihrer Nähe einen Arzt, funktionellen Mediziner, Heilpraktiker, Mitochondrialmediziner, Rheumatologen oder ganzheitlichen Mediziner mit Lupus-Erfahrung. Fragen Sie dazu Ihren aktuell behandelnden (Haus-)Arzt oder nutzen dazu die Google-Suchfunktion: zum Beispiel „Funktionelle Medizin Frankfurt“. Auch Empfehlungen von anderen Betroffenen zum Beispiel aus Selbsthilfegruppen können hier sehr hilfreich sein. Nutzen Sie gerne auch unser Forum, um sich mit anderen Betroffenen diesbezüglich auszutauschen.
- Achten Sie darauf, dass der Therapeut Methoden der Schulmedizin mit den in diesem Artikel beschriebenen Methoden (Ursachenfindung, Ernährung, Lebensführung, Nährstofftherapie) verbindet. Die Suche nach einem entsprechenden Therapeuten kann langwierig sein, lohnt aber!
- Ziehen Sie eine Ernährungsumstellung oder einen Nahrungsmittelunverträglichkeitstest in Betracht. Sollten bei Ihnen Lebensmittel gefunden werden, auf die Sie laut Test allergisch reagieren, sollten Sie diese für mindestens 30 Tage meiden und beobachten, ob sich Ihr Wohlbefinden verbessert. Eine Ernährungsumstellung sollten Sie mindestens 30 Tage konsequent ausprobieren, ehe Sie ein ausreichendes Fazit ziehen können.
- Hinterfragen Sie alltägliche Gewohnheiten, und Ursachen, die die Erkrankung begünstigt haben könnten.
- Lassen Sie eine Nährstoffanalyse bei einem erfahrenen Therapeuten durchführen und füllen Sie vorhandene Nährstoffmängel auf.
- Ziehen Sie einen Schwermetall-Belastungs-Test bei einem diesbezüglich geschulten Therapeuten in Erwägung. Bei zu hoher Belastung kann eine Entgiftung unter therapeutischer Anleitung empfehlenswert sein.
- Versuchen Sie, die Ratschläge bezüglich gesunder Lebensführung umzusetzen, um Ihr Leben so nach und nach gesünder zu gestalten.
- Dokumentieren Sie Ihr Befinden mit einem Tagebuch. Beobachten Sie die Auswirkungen bestimmter Faktoren der Lebensführung / Ernährung auf Ihren Krankheitsverlauf und lernen Sie so Ihren Körper und Ihre Krankheit besser kennen.
- Lassen Sie sich mindestens alle drei Monate ärztlich untersuchen. Die hier genannten Maßnahmen können beispielsweise dazu führen, dass sich Ihr Bedarf an Medikamenten reduziert. Eine Dosisanpassung ist dann notwendig.
Zusammenfassung – alles über Lupus Erythematodes auf einen Blick
Lupus Erythematodes ist eine Autoimmunerkrankung, die zu den rheumatischen Erkrankungen gehört. Das Immunsystem greift fälschlicherweise gesunde körpereigene Zellen an. Die Ursache liegt wahrscheinlich in einem unzureichenden Abbau toter Zellen, die sich anhäufen.
Die meisten Fälle der Erkrankung sind undiagnostiziert, die Neuerkrankungsrate ist bei Frauen im Alter von 20 bis 30 Jahren am höchsten. In den meisten Fällen vergehen einige Jahre, bis die richtige Diagnose gestellt wird.
Je nachdem, welche Organe betroffen sind, wird Lupus in kutanen (Haut) und systemischen (innere Organe und Bindegewebe) Lupus unterteilt. Die Therapie erfolgt angepasst an Form und Schwere der Erkrankung.
Bei kutanem Lupus erfolgt die Therapie mit Glukokortikoiden, Hydrochloroquin und Chloroquin. Bei systemischem Lupus und auch schwereren Formen werden stärkere Glukokortikoide, Immunsuppressiva und Zytostatika wie Methotrexat eingesetzt.
Diagnose und Therapie sollten in jedem Fall so früh wie möglich erfolgen, damit sich die Autoimmunerkrankung nicht ausweiten und in schwerere Stadien übergehen kann. Im Falle einer frühzeitigen und erfolgreichen Therapie haben die Betroffenen eine normale Lebenserwartung.
Die ideale Ernährungsform bei Lupus ist das Paleo Autoimmunprotokoll, das sich auf natürliche, nährstoffreiche und unverarbeitete Nahrungsmittel konzentriert: hauptsächlich Obst, Gemüse, Fleisch und Fisch. Allergene und Reizstoffe sowie ungesunde Nahrungsmittel, die Entzündungen begünstigen, werden dabei vermieden.
Die zusätzliche Ergänzung mit Vitamin A, D, E, Curcumin, Weihrauchextrakt und anderem verbessert zusätzlich sehr stark die Symptomatik der Erkrankung.
Lupus ist eine Erkrankung, bei der mit einer lebenslangen Medikament-Therapie gerechnet werden muss. Jedoch können damit die Symptome so weit unterdrückt werden, dass ein Leben ohne Einschränkungen möglich wird. Durch gesunde Ernährung und Lebensführung kann die Krankheit zusätzlich so stark verbessert werden, dass auch eine Remission möglich ist.
Wie sind Ihre Erfahrungen mit Lupus Erythematodes? Was hat Ihnen bereits helfen können, was eher weniger? Wir würden uns sehr über Ihren Kommentar freuen!
Bücherverzeichnis:
- Sarah Ballantyne: Die Paläo-Therapie: Stoppen Sie Autoimmunerkrankungen mit der richtigen Ernährung und werden Sie wieder gesund. Riva (16. Dezember 2015)
- Mickey Trescott: Das Autoimmun Paleo-Kochbuch: Das erfolgreiche Protokoll bei Allergien, Hashimoto, Zöliakie und weiteren chronischen Krankheiten. Unimedica ein Imprint der Narayana Verlag; Auflage: 1 (14. Oktober 2016)
- Matthias Schneider: Lupus erythematodes: Information für Erkrankte, Angehörige und Betreuende. Springer; Auflage: 3 (14. Juni 2017)
- Dorothea Maxin: Liste schubauslösender Medikamente bei Lupus erythematodes und photosensibilisierender Stoffe. Verlag für Neue Medizin; Auflage: 1 (24. April 2012)
Enzyklopädie Dermatologie:
https://www.enzyklopaedie-dermatologie.de/dermatologie/lupus-erythematodes-kutaner-ubersicht-4020
American College of Rheumatology:
https://www.rheumatology.org/I-Am-A/Patient-Caregiver/Diseases-Conditions/Lupus
https://www.lupusresearch.org/
[su_spoiler title=“Quellenverzeichnis“]
- Akbar, Umair; Yang, Melissa; Kurian, Divya; Mohan, Chandra (2017): Omega-3 Fatty Acids in Rheumatic Diseases: A Critical Review. In: Journal of clinical rheumatology : practical reports on rheumatic & musculoskeletal diseases 23 (6), S. 330–339. DOI: 10.1097/RHU.0000000000000563.
- Akmatov, Manas K.; Rober, Nadja; Ahrens, Wolfgang; Flesch-Janys, Dieter; Fricke, Julia; Greiser, Halina et al. (2017): Anti-nuclear autoantibodies in the general German population: prevalence and lack of association with selected cardiovascular and metabolic disorders-findings of a multicenter population-based study. In: Arthritis research & therapy 19 (1), S. 127. DOI: 10.1186/s13075-017-1338-5.
- Balbi, Gustavo Guimaraes Moreira; Machado-Ribeiro, Francinne; Marques, Claudia D. L.; Signorelli, Flavio; Levy, Roger Abramino (2018): The interplay between tuberculosis and systemic lupus erythematosus. In: Current opinion in rheumatology. DOI: 10.1097/BOR.0000000000000493.
- Borges, Mariane Curado; dos Santos, Fabiana de Miranda Moura; Telles, Rosa Weiss; Lanna, Cristina Costa Duarte; Correia, Maria Isabel T. D. (2012): Nutritional status and food intake in patients with systemic lupus erythematosus. In: Nutrition (Burbank, Los Angeles County, Calif.) 28 (11-12), S. 1098–1103. DOI: 10.1016/j.nut.2012.01.015.
- Curado Borges, Mariane; Miranda Moura Dos Santos, Fabiana de; Weiss Telles, Rosa; Melo de Andrade, Marcus Vinicius; Toulson Davisson Correia, Maria Isabel; Lanna, Cristina Costa Duarte (2017): Omega-3 fatty acids, inflammatory status and biochemical markers of patients with systemic lupus erythematosus: a pilot study. In: Revista brasileira de reumatologia 57 (6), S. 526–534. DOI: 10.1016/j.rbre.2016.09.014.
- Doyle, Mittie K. (2006): Vasculitis associated with connective tissue disorders. In: Current rheumatology reports 8 (4), S. 312–316.
- Fasano, Alessio (2011): Zonulin and its regulation of intestinal barrier function: the biological door to inflammation, autoimmunity, and cancer. In: Physiological reviews 91 (1), S. 151–175. DOI: 10.1152/physrev.00003.2008.
- Fasano, Alessio (2012): Leaky gut and autoimmune diseases. In: Clinical reviews in allergy & immunology 42 (1), S. 71–78. DOI: 10.1007/s12016-011-8291-x.
- Gonzalez, Delia Almeida; Diaz, Buenaventura Brito; Rodriguez Perez, Maria del Cristo; Hernandez, Ana Gonzalez; Chico, B. Nicolas Diaz; Leon, Antonio Cabrera de (2010): Sex hormones and autoimmunity. In: Immunology letters 133 (1), S. 6–13. DOI: 10.1016/j.imlet.2010.07.001.
- Han, Guang-Ming; Han, Xiao-Feng (2016): Lycopene reduces mortality in people with systemic lupus erythematosus: A pilot study based on the third national health and nutrition examination survey. In: The Journal of dermatological treatment 27 (5), S. 430–435. DOI: 10.3109/09546634.2015.1133879.
- Harley, J. B.; Harley, I. T. W.; Guthridge, J. M.; James, J. A. (2006): The curiously suspicious: a role for Epstein-Barr virus in lupus. In: Lupus 15 (11), S. 768–777. DOI: 10.1177/0961203306070009.
- Harley, John B.; James, Judith A. (2006): Epstein-Barr virus infection induces lupus autoimmunity. In: Bulletin of the NYU hospital for joint diseases 64 (1-2), S. 45–50.
- Kong, Weimin; Yen, Jui-Hung; Ganea, Doina (2011): Docosahexaenoic acid prevents dendritic cell maturation, inhibits antigen-specific Th1/Th17 differentiation and suppresses experimental autoimmune encephalomyelitis. In: Brain, behavior, and immunity 25 (5), S. 872–882. DOI: 10.1016/j.bbi.2010.09.012.
- Kuhn, Annegret; Bonsmann, Gisela; Anders, Hans-Joachim; Herzer, Peter; Tenbrock, Klaus; Schneider, Matthias (2015): Diagnostik und Therapie des systemischen Lupus erythematodes. In: Dtsch Arztebl International 112 (25), S. 423–432. DOI: 10.3238/arztebl.2015.0423.
- Liu, Zheng; Davidson, Anne: Taming lupus—a new understanding of pathogenesis is leading to clinical advances. In: Nature medicine 18 (6), S. 871–882. DOI: 10.1038/nm.2752.
- Maeshima, Etsuko; Liang, Xiang-Ming; Goda, Mikako; Otani, Haruhisa; Mune, Masatoshi (2007): The efficacy of vitamin E against oxidative damage and autoantibody production in systemic lupus erythematosus: a preliminary study. In: Clinical rheumatology 26 (3), S. 401–404. DOI: 10.1007/s10067-006-0477-x.
- Mahomoodally, Fawzi; Suroowan, Shanoo (2018): Herbal products for common auto-inflammatory disorders – Novel approaches. In: Combinatorial chemistry & high throughput screening. DOI: 10.2174/1386207321666180213093449.
- Mazur-Nicorici, Lucia; Sadovici-Bobeica, Victoria; Garabajiu, Maria; Mazur, Minodora (2018): Therapeutic adherence in patients with systemic lupus erythematosus: a cross-sectional study. In: Romanian journal of internal medicine = Revue roumaine de medecine interne. DOI: 10.2478/rjim-2018-0004.
- Montuno, Michael A.; Church, Ann A.; Schoch, Jennifer J.; Andrews, Israel D. (2018): Subacute cutaneous lupus erythematosus presenting in twins. In: Pediatric dermatology. DOI: 10.1111/pde.13434.
- Patavino, T.; Brady, D. M. (2001): Natural medicine and nutritional therapy as an alternative treatment in systemic lupus erythematosus. In: Alternative medicine review : a journal of clinical therapeutic 6 (5), S. 460–471.
- Petri, Michelle; Orbai, Ana-Maria; Alarcón, Graciela S.; Gordon, Caroline; Merrill, Joan T.; Fortin, Paul R. et al. (2012): Derivation and validation of the Systemic Lupus International Collaborating Clinics classification criteria for systemic lupus erythematosus. In: Arthritis & Rheumatism 64 (8), S. 2677–2686. DOI: 10.1002/art.34473.
- Prud’homme, G. J.; Fieser, T. M.; Dixon, F. J.; Theofilopoulos, A. N. (1984): B-cell-tropic interleukins in murine systemic lupus erythematosus (SLE) In: Immunological reviews 78, S. 159–183.
- Rodriguez-Carrio, Javier; Lopez, Patricia; Sanchez, Borja; Gonzalez, Sonia; Gueimonde, Miguel; Margolles, Abelardo et al. (2017): Intestinal Dysbiosis Is Associated with Altered Short-Chain Fatty Acids and Serum-Free Fatty Acids in Systemic Lupus Erythematosus. In: Frontiers in immunology 8, S. 23. DOI: 10.3389/fimmu.2017.00023.
- Salomao, Roberta Garcia; Carvalho, Luciana Martins de; Izumi, Clarice; Czernisz, Erika Silva; Rosa, Jose Cesar; Antonini, Sonir Roberto Rauber et al. (2018): Homocysteine, folate, hs-C-reactive protein, tumor necrosis factor alpha and inflammatory proteins: are these biomarkers related to nutritional status and cardiovascular risk in childhood-onset systemic lupus erythematosus? In: Pediatric rheumatology online journal 16 (1), S. 4. DOI: 10.1186/s12969-017-0220-y.
- Selmi, Carlo (2011): Autoimmunity in 2010. In: Autoimmunity reviews 10 (12), S. 725–732. DOI: 10.1016/j.autrev.2011.06.004.
- Serhan, C. N. (2009): Systems approach to inflammation resolution: identification of novel anti-inflammatory and pro-resolving mediators. In: Journal of thrombosis and haemostasis : JTH 7 Suppl 1, S. 44–48. DOI: 10.1111/j.1538-7836.2009.03396.x.
- Serhan, Charles N.; Chiang, Nan; van Dyke, Thomas E. (2008): Resolving inflammation: dual anti-inflammatory and pro-resolution lipid mediators. In: Nature reviews. Immunology 8 (5), S. 349–361. DOI: 10.1038/nri2294.
- Shapiro, Michael; Sosis, Arthur C.; Junkins-Hopkins, Jacqueline M.; Werth, Victoria P. (2004): Lupus erythematosus induced by medications, ultraviolet radiation, and other exogenous agents: a review, with special focus on the development of subacute cutaneous lupus erythematosus in a genetically predisposed individual. In: International journal of dermatology 43 (2), S. 87–94.
- Sherer, Yaniv; Gorstein, Alexander; Fritzler, Marvin J.; Shoenfeld, Yehuda (2004): Autoantibody explosion in systemic lupus erythematosus: more than 100 different antibodies found in SLE patients. In: Seminars in arthritis and rheumatism 34 (2), S. 501–537.
- Stohl, William; Hiepe, Falk; Latinis, Kevin M.; Thomas, Mathew; Scheinberg, Morton A.; Clarke, Ann et al. (2012): Belimumab reduces autoantibodies, normalizes low complement levels, and reduces select B cell populations in patients with systemic lupus erythematosus. In: Arthritis and rheumatism 64 (7), S. 2328–2337. DOI: 10.1002/art.34400.
- Stojanovich, Ljudmila; Marisavljevich, Dragomir (2008): Stress as a trigger of autoimmune disease. In: Autoimmunity reviews 7 (3), S. 209–213. DOI: 10.1016/j.autrev.2007.11.007.
- Teixeira, Vitor; Tam, Lai-Shan (2017): Novel Insights in Systemic Lupus Erythematosus and Atherosclerosis. In: Frontiers in medicine 4, S. 262. DOI: 10.3389/fmed.2017.00262.
- Terao, Mika; Matsui, Saki; Katayama, Ichiro (2011): Two cases of refractory discoid lupus erythematosus successfully treated with topical tocoretinate. In: Dermatology online journal 17 (4), S. 15.
- Vien, C. V.; Gonzalez-Cabello, R.; Bodo, I.; Gergely, P. (1988): Effect of vitamin A treatment on the immune reactivity of patients with systemic lupus erythematosus. In: Journal of clinical & laboratory immunology 26 (1), S. 33–35.
- Zhao, Xiaozhen; Cheng, Yongjing; Gan, Yuzhou; Jia, Rulin; Zhu, Lei; Sun, Xiaolin (2018): Anti-tubulin-alpha-1C autoantibody in systemic lupus erythematosus: a novel indicator of disease activity and vasculitis manifestations. In: Clinical rheumatology. DOI: 10.1007/s10067-018-4024-3.
- Zhu, Lang-Jing; Yang, Xiao; Yu, Xue-Qing (2010): Anti-TNF-α Therapies in Systemic Lupus Erythematosus. In: Journal of Biomedicine and Biotechnology 2010. DOI: 10.1155/2010/465898.
- Parks CG et al. (2017): Understanding the role of environmental factors in the development of systemic lupus erythematosus. Best Pract Res Clin Rheumatol. 2017 Jun;31(3):306-320. doi: 10.1016/j.berh.2017.09.005. Epub 2017 Oct 21.
- Takvorian SU, Merola JF, Costenbader KH (2014): Cigarette smoking, alcohol consumption and risk of systemic lupus erythematosus. Lupus. 2014 May;23(6):537-44. doi: 10.1177/0961203313501400.
- Han L et al. (2018): Epstein-Barr virus infection and type I interferon signature in patients with systemic lupus erythematosus. Lupus. 2018 Jan 1:961203317753069. doi: 10.1177/0961203317753069.
- Amital, H.; Szekanecz, Z.; Szucs, G.; Danko, K.; Nagy, E.; Csepany, T. et al. (2010): Serum concentrations of 25-OH vitamin D in patients with systemic lupus erythematosus (SLE) are inversely related to disease activity: is it time to routinely supplement patients with SLE with vitamin D? In: Annals of the rheumatic diseases 69 (6), S. 1155–1157. DOI: 10.1136/ard.2009.120329.
- Bonakdar, Z. S.; Jahanshahifar, L.; Jahanshahifar, F.; Gholamrezaei, A. (2011): Vitamin D deficiency and its association with disease activity in new cases of systemic lupus erythematosus. In: Lupus 20 (11), S. 1155–1160. DOI: 10.1177/0961203311405703.
- Mok, Chi Chiu; Birmingham, Daniel J.; Leung, Hoi Wah; Hebert, Lee A.; Song, Huijuan; Rovin, Brad H. (2012): Vitamin D levels in Chinese patients with systemic lupus erythematosus: relationship with disease activity, vascular risk factors and atherosclerosis. In: Rheumatology (Oxford, England) 51 (4), S. 644–652. DOI: 10.1093/rheumatology/ker212.
- Lateef A, Petri M (2010): Biologics in the treatment of systemic lupus erythematosus. Curr Opin Rheumatol. 2010 Sep;22(5):504-9. doi: 10.1097/BOR.0b013e32833b475e.
- Klack, Karin; Bonfa, Eloisa; Borba Neto, Eduardo Ferreira (2012): Dieta e aspectos nutricionais no lúpus eritematoso sistêmico. In: Revista Brasileira de Reumatologia 52, S. 395–408. Online verfügbar unter http://www.scielo.br/scielo.php?script=sci_arttext&pid=S0482-50042012000300009&nrm=iso.
[/su_spoiler]












