Zuletzt aktualisiert am 19. März 2020 um 21:01
Colitis ulcerosa ist eine chronisch-entzündliche Darmerkrankung, die in Deutschland etwa 200.000 Menschen betrifft. Dabei ist ausschließlich der Dickdarm betroffen, die obere Schicht der Dickdarmschleimhaut wird von Darmbakterien infiziert und gleichzeitig von Immunzellen attackiert. Colitis ulcerosa gehört damit zu den Autoimmunerkrankungen. Erhalten Sie hier einen kurzen Überblick mit Antworten auf die Frage „Was ist Colitis ulcerosa?“
Was ist Colitis ulcerosa?
Wörtlich bedeutet Colitis ulcerosa „Dickdarmentzündung mit Geschwürbildung“, es entspricht einer chronisch-entzündlichen Dickdarmerkrankung. Je nach Form von Colitis ulcerosa bilden sich im Dickdarm Geschwüre.
Colitis ulcerosa ist eine Autoimmunerkrankung, wie erst vor wenigen Jahren bestätigt wurde. Bei Autoimmunerkrankungen werden Immunzellen fehlgeleitet und statt Feinden Freunde angegriffen. Bei Colitis ulcerosa war das lange Zeit unklar, weil sich zunächst die Immunreaktion gegen die in der Dickdarmschleimhaut eingenisteten Darmbakterien richtet. Mittlerweile weiß man, dass Immunzellen die Zellen der Dickdarmschleimhaut und das Kollagengewebe angreifen und abbauen.
In der Folge kommt es, durch die Autoimmunreaktion und die Entzündung, zu einer stark geschwächten und zu dünnen Dickdarmschleimhaut.
Colitis ulcerosa betrifft in Deutschland 200.000 Menschen und ist mit Morbus Crohn die häufigste chronisch-entzündliche Darmerkrankung. Genauso viele Männer wie Frauen sind von der Krankheit betroffen.
Je nach Schweregrad und Ausbreitung sind verschiedene Formen der Colitis ulcerosa bekannt:
Colitis ulcerosa Formen
Bevor wir zu den einzelnen Formen gelangen, wird diese Abbildung wichtig:
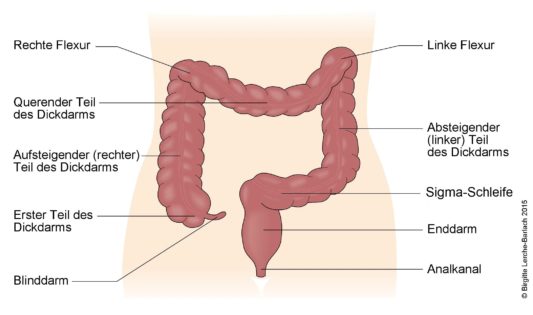
Es sind fünf wichtige Formen bei Colitis ulcerosa bekannt, die sich darin unterscheiden, in welchem Ausmaß und in welchen Regionen des Dickdarms sie vorliegen:
- Proktitis: Nur der Mastdarm ist betroffen.
- Pankolitis: Bei 20 % aller Colitis-Patienten, der gesamte Dickdarm ist betroffen.
- Proktosigmoiditis ulcerosa: Die Krankheit reicht bis in die Sigma-Schleife.
- Linksseitige Colitis: Die Entzündung geht bis zur letzten Krümmung (linke Flexur), diese Form ist bei 30-40 % aller Betroffenen anzutreffen.
- Fulminante Colitis ulcerosa: schwerer toxischer Megakolon, Darmbruch oder schwere Darmblutungen. Der Patient muss sofort ein Krankenhaus aufsuchen, ehe es zu einem lebensbedrohlichen Zustand kommt.
Bei jedem zweiten Colitis-Betroffenen verläuft die Krankheit leicht bis mäßig und schränkt Betroffene nicht so stark in der Lebensqualität ein.
Colitis ulcerosa ist an einigen Leitsymptomen zu erkennen und grenzt sich deutlich von anderen chronisch-entzündlichen Darmerkrankungen und Darminfektionen ab.
Colitis ulcerosa Symptome im Überblick
An den folgenden Symptomen lässt sich Colitis ulcerosa erkennen und mit diesen Hinweisen können Sie ein Gastroenterologe aufsuchen:
- Blutiger Durchfall, mit Schleim und Eiter.
- Chronische Müdigkeit.
- Unerklärbarer Gewichtsverlust.
- Krankheitssymptome treten in Schüben auf.
- Bauchschmerzen und Bauchkrämpfe am linken Unterbauch.
- Häufiger Stuhlgang, bis zu 20-mal täglich während eines akuten Schubs.
- Das Gefühl, ständig auf die Toilette zu müssen.
- Das Gefühl, nach dem Stuhlgang nie komplett entleert zu sein.
Mit diesen gastrointestinalen Symptomen sollten Sie einen Arzt aufsuchen und weitere Untersuchungen veranlassen. An den folgenden Symptomen könnte sich die Autoimmunerkrankung auch systemisch zeigen:
Extra-intestinale Symptome:
- Gelenkschmerzen
- Fieberschübe
- Entzündung am Auge (Uveitis)
- Hautveränderungen wie Ekzeme und Akne
- Wachstumsstörungen bei Kindern
- Herzrasen
- Blutarmut (Anämie)
Ausführliche Informationen über die Symptome finden Sie hier: Colitis ulcerosa Symptome.
Colitis ulcerosa Diagnose
Anhand der Symptome verdichten sich die Hinweise für eine chronisch-entzündliche Darmerkrankung. Ein Hausarzt wird Sie im Idealfall an einen Gastroenterologen überweisen, der anhand der Symptome und einiger Diagnoseschritte eine Diagnose stellen kann (s. Colitis ulcerosa Diagnose).
Die Diagnose wird dann nach den Kriterien des DCCV durchgeführt
1. Körperliche Untersuchung
- Abtasten des gesamten Unterbauches, wichtige Symptome sind Druckschmerz und Schmerzen am linken Unterbauch.
- After-Inspektion, wichtige Symptome sind eine Rötung und Entzündung.
2. Blutentnahme
Die folgenden Werte können bei Colitis ulcerosa von der Norm abweichen und erleichtern die Diagnose:
- CRP (C-reaktives Protein)
- BSG (Blutsenkungsgeschwindigkeit)
- GGT (Gamma-Glutamyl-Transferase)
- AP (alkalische Phosphatase)
- Eisen
- Ferritin
- Hämoglobin
- Nierengesundheit (GFR)
- Cholestase oder Gelbsucht
3. Stuhlprobe
Die Stuhlprobe ist wichtig für die Diagnose, wenn auch unschön. Besonders am Leitsymptom, dem blutigen und eitrigen Durchfall, lässt sich Colitis ulcerosa am leichtesten diagnostizieren. Neben dem Blut im Stuhl sind Lactoferrin, Calprotectin und Neopterin nachweisbar.
4. Darmspiegelung und Ultraschall
Ein Ultraschall sollte von einem erfahrenen Arzt durchgeführt werden, da es nur wenig Interpretationsspielraum gibt.
Standardmäßig wird eine Koloskopie durchgeführt, eine Darmspiegelung, wenn die Hinweise sich verdichten. In den entleerten Darm (Abführmittel und Fasten) wird eine Sonde mittels Kamera eingeführt, der Arzt überprüft damit den Dickdarm hinsichtlich Entzündungen, Geschwürbildung, Ausbreitung und Intensität.
Mit diesen Methoden zusammengenommen ist die Colitis ulcerosa Diagnose machbar und beendet die häufig jahrelange Odyssee der Betroffenen. Um Lebensqualität und Symptome zeitnah zu lindern, ist eine umgehende schulmedizinische Therapie empfehlenswert:
Colitis ulcerosa Therapie
Da die Ursachen noch nicht einwandfrei geklärt sind, die zu Colitis ulcerosa führen, beschränkt sich die schulmedizinische Colitis ulcerosa Therapie überwiegend auf Symptomunterdrückung und Entzündungshemmung. Die Therapie ist abhängig vom Ausmaß der Krankheit und je nachdem, ob gerade ein aktueller Schub vorliegt:
Akuter Schub
Es werden Entzündungshemmer wie Kortison verabreicht. Bei einer Intoleranz gegenüber Kortison werden stärkere Immunsuppressiva eingesetzt wie 6-Mercaptopurin, Azathioprin, Ciclosporin, seltener Tacrolimus und Biologika (therapeutische Antikörper wie Infliximab, Adalimumab, Golimumab).
Proktitis
Wenn nur der Enddarm betroffen ist, führen Betroffene Wirkstoffe über Zäpfchen ein. 5-Aminosalicylsäure (5-ASA) ist einer der etabliertesten Wirkstoffe, er ist chemisch eng mit der Acetylsalicylsäure (auch als Aspirin bekannt) verwandt. Reicht diese Methode nicht aus, wird Kortison zur Unterdrückung der Immunantwort eingesetzt.
Linksseitige Colitis
Orales 5-ASA wird als Granulat oder Pulver eingenommen und ist an ein Trägermaterial gebunden. So wird es erst im Dickdarm freigesetzt. Diese Medikamente sind als Mesalazin und Sulfasalazin bekannt.
Fulminanter Schub
Da es sich um einen lebensbedrohlichen Zustand handelt, müssen Betroffene umgehend in ein Krankenhaus eingewiesen werden. Meist wird dort eine Kortisoninfusion gelegt und starke Immunsuppressiva eingenommen.
Erhaltungstherapie (Remissionstherapie)
Liegt gerade kein akuter Schub vor, wird üblicherweise niedrig dosiertes 5-ASA als Mesalazin eingenommen. Bei Mesalazin-Intoleranz kann die Krankenkasse Probiotika verschreiben lassen.
Nebenwirkungen von Medikamenten
Bitte beachten Sie, dass Medikamente mit Nebenwirkungen verbunden sind. Die Dosierungen sollten so niedrig wie möglich und nur so stark wie nötig eingesetzt werden.
Operation
Bei schweren Darmschäden, einem intensiven Krankheitsverlauf oder Darmkrebs können Teile des Dickdarms operativ entfernt werden. Wird er komplett entfernt, wird eine Verbindung zwischen Dünndarm und After (Pouch) oder ein künstlicher Darmausgang (Stoma) gelegt. Diese Methode wird angewandt, wenn es nicht anders geht, da die Lebensqualität der Betroffenen andernfalls eingeschränkt wird.
Colitis ulcerosa Ursachen
Chronisch-entzündliche Darmerkrankungen sind mit 400.000 Betroffenen in Deutschland verbreitet, die Ursachen wurden noch nicht geklärt. Es gibt Auslöser und Risikofaktoren, die die Krankheit begünstigen. Warum es zu einer strukturschwachen Darmschleimhaut, einer Autoimmunreaktion, und einer Einwanderung von Bakterien in die Dickdarmschleimhaut kommt, liegt an mehreren Faktoren. Dies ist nicht einwandfrei bestätigt.
Folgende Ursachen könnten dazu führen:
Veränderte Darmschleimhaut: Die Dickdarmschleimhaut ist bis zu 70 % dünner als bei Nicht-Betroffenen. Dies macht sie anfälliger für Entzündungen und Infektionen.
Mitochondriale Dysfunktion: Es ist bekannt, dass Mitochondrien an Entzündungsherden dysfunktional sind, Entzündungen begünstigen und weniger Energie für die betroffenen Zellen produzieren.
Die Kommunikation zwischen Darmflora und Immunsystem geht verloren: Normalerweise liegen beide Bereiche in engem Kontakt, das Immunsystem richtet sich ständig neu ein. Geht diese Kommunikation verloren, kommt es zur Erkrankung.
Autoimmunreaktion: Immunzellen bilden autoreaktive Antikörper, die gegen das Kollagen sowie die Zellen der oberen Schleimschicht vorgehen. Es ist nicht bekannt, was diese Autoimmunreaktion auslöst.
Mangel an antimikrobiellen Stoffen: Normalerweise liegt eine dicke Schleimschicht zwischen der Schleimhaut und der Darmflora. Diese ist regulär mit antimikrobiellen Stoffen wie Antikörpern und Defensinen besetzt. Bei Colitis ulcerosa scheint es zu einem Mangel an diesen Stoffen zu kommen, zudem ist die Schleimschicht zu dünn. Dies begünstigt eine Infektion der oberen Schleimhaut durch Darmbakterien.
Ungleichgewicht der Darmflora: Die Darmflora liegt bei Betroffenen im Ungleichgewicht und weicht stark von einer gesunden Darmflora ab.
Ungleichgewicht der Immunzellen: Entzündungsfördernde Immunzellen (TH1, TH17) liegen zu stark vor, während entzündungslindernde Immunzellen wie regulatorische T-Zellen zu wenig vorliegen. Dies begünstigt Entzündungen und Autoimmunreaktionen.
Zusammengefasst: Sie sehen, wie es zu den Leitsymptomen der Colitis ulcerosa kommt. Die obere Schleimhaut wird von Immunzellen angegriffen, ist zu dünn, ist infiziert, weist Nährstoffmängel auf, wird von keiner effektiven Schleimschicht geschützt, und zu viele entzündungsfördernde Immunzellen setzen ihr zu. Dies führt zu einer stark entzündeten Darmschleimhaut, die die üblichen Funktionen und Aufgaben des Dickdarms stark beeinträchtigen und die Symptome auslösen.
Auslöser und Risikofaktoren
Im Folgenden finden Sie eine Auflistung der Auslöser und Risikofaktoren, die den Ausbruch der Krankheit begünstigen:
- Genetische Veranlagung.
- Zu starke Hygiene im Kindheitsalter.
- Kein Stillen im Kindheitsalter.
- Umweltgifte.
- Ungesunde Ernährung, besonders chemische Zusatzstoffe wie Trans-Fettsäuren.
- Leaky Gut Syndrom.
- Nährstoffmängel, besonders fettlösliche Vitamine, Antioxidantien und Cystein.
- Übergewicht.
- Stress.
Ein Zusammenspiel der genannten Ursachen und Risikofaktoren führt dann zum Ausbruch der Krankheit. Es ist also eine Mischung aus genetischer Prädisposition, Umweltfaktoren, Ernährung und einer dysbalancierten Darmflora, die die Krankheitsursachen für Colitis ulcerosa hervorrufen.
Ausführlicher finden Sie dies hier beschrieben: Colitis ulcerosa Ursachen.
Colitis ulcerosa Ernährung
In den Massenmedien und von Ärztekammern wird immer wieder bestritten, dass die Ernährung eine Auswirkung auf den Krankheitsverlauf hat. Streng genommen wird oft behauptet, dass keine Ernährungsweise Colitis ulcerosa vorbeugen kann. Das ist richtig. Es wird jedoch verschwiegen, dass die Ernährung einen immensen Einfluss auf einen positiven Krankheitsverlauf haben kann.
Viele Ursachen, Auslöser und Risikofaktoren von Colitis ulcerosa können mit einer gesunden Ernährung und gezielter Nährstofftherapie angegangen und in vielen Fällen sogar beseitigt werden.
Umfassende Informationen über eine geeignete Colitis ulcerosa Ernährung finden Sie im hinterlegten Beitrag. Eine kurze Übersicht:
Mit einer Ernährungsform, die als Paleo-Autoimmunprotokoll bekannt ist, konnte in einer klinischen Studie bei über 70 % der Patienten-Teilnehmer eine klinische Remission nach 11 Wochen erreicht werden 8. Allein dies zeigt, wie effizient eine gesunde Ernährung, die speziell an Colitis angepasst ist, sein kann.
Im hinterlegten Beitrag über das Paleo-Autoimmunprotokoll erfahren Sie mehr über diese Ernährungsform.
Empfohlene Nahrungsmittel bei Colitis ulcerosa
Folgende Nahrungsmittel wurden in Studien und in der Praxis als vorteilhaft auf den Krankheitsverlauf bestätigt:
- Glutenfreie Lebensmittel.
- Fisch.
- Bio-Fleisch und Bio-Eier.
- Fermentierte Nahrungsmittel wie Sauerkraut, Kimchi, Joghurt, Kombucha, Apfelessig.
- Probiotika.
- Knochenbrühe.
- Grünes Gemüse, besonders Blattgemüse wie Spinat, Feldsalat, Löwenzahn und Wildkräuter.
- Beeren, besonders Blaubeeren und Aronia-Beeren.
- Fernöstliche Gewürze wie Ingwer, Kardamom, Fenchelsamen und Kurkuma.
- Cranberrys.
- Granatäpfel.
Nahrungsmittel, die mit einer Verschlimmerung der Krankheit in Verbindung stehen
Kommentar: Jede chronisch-entzündliche Erkrankung ist in gewisser Hinsicht individuell. Die genannten Empfehlungen sind nicht zu 100 % verallgemeinerbar und obliegen immer noch der individuellen Verträglichkeit.
- Glutenhaltiges Getreide.
- Zucker.
- Fruchtsäfte.
- Fast Food.
- Salzreiches Essen.
- Zitrusfrüchte.
- Zwiebelgewächse und Kohl.
- Hülsenfrüchte.
- Alkohol.
- Milchprodukte.
- Honig.
Neben der Vermeidung industriell verarbeiteter Nahrungsmittel ist die Vermeidung einer Stoffklasse namens FODMAP‘s wichtig. FODMAP‘s sind fruktosehaltige Oligosaccharide, die Ihr Körper nicht aufnehmen kann. Bei Colitis-Patienten kommt es infolge des Verzehrs von FODMAP’s zu einer chronischen Entzündung durch die Darmflora. Die Vermeidung dieser FODMAP-haltigen Nahrungsmittel führt in der Regel zu einer starken Verbesserung der Symptome.
Naturheilkunde bei Colitis ulcerosa
Es gibt Nährstoffe, Nahrungsergänzungsmittel und Kräuter, die sich in Studien und in der Praxis bei Colitis ulcerosa bewiesen haben. Einige Nahrungsergänzungsmittel wie Curcumin, Weihrauchextrakt und Grüntee-Extrakt konnten in klein angelegten klinischen Studien Remissionsraten von bis zu 70 % erreichen.
In unserem großen Übersichtsartikel über Colitis ulcerosa finden Sie einen ausführlichen Überblick über Naturheilkunde inklusive Nährstofftherapie und Kräutertherapie bei Colitis.
Gesunde Lebensführung bei Colitis Ulcerosa
Neben schulmedizinischer Therapie, gesunder Ernährung und Alternativmedizin hat die Lebensführung einen großen Einfluss auf die Krankheit, denn das Ausmaß der Symptome, das Vorkommen und die Häufigkeit der Schübe wird durch Ihre Lebensweise reguliert.
Die Lebensführung, Stress, Schlaf und Sport, haben einen unterschätzten Einfluss auf die Darmflora und auch das Immunsystem. Im Übersichtsartikel über Colitis ulcerosa finden Sie eine Auflistung mit hilfreichen und relevanten Tipps.
Zusammenfassung – Colitis ulcerosa im Überblick
Colitis ulcerosa ist eine chronisch-entzündliche Darmerkrankung, die wie Morbus Crohn etwa 200.000 Menschen in Deutschland betrifft. Die Krankheit beschränkt sich auf den Dickdarm und tritt in verschiedenen Formen auf.
Es ist eine Autoimmunerkrankung, bei der körpereigene Immunzellen nicht nur die obere Dickdarmschleimhaut angreifen, sondern auch die Darmbakterien, die sich darin eingenistet haben. Das Einnisten der Bakterien ist unnatürlich, und sollte in einem gesunden Körper nicht vorkommen.
Betroffene berichten von starken Bauchschmerzen und Bauchkrämpfen am linken Unterbauch, häufigem Stuhlgang, blutigen und schleimigen Stuhl und weiteren schmerzhaften Symptomen.
Der blutige und eitrige Durchfall ist das Leitsymptom für die Diagnose, eine Koloskopie ist üblicherweise der letzte Schritt zur Diagnose.
Die schulmedizinische Therapie sieht eine lebenslange Unterdrückung der Symptome und eine Entzündungslinderung vor. Dies ist wichtig, um die Lebensqualität der Betroffenen nachhaltig zu verbessern. Medikamente enthalten jedoch immer Nebenwirkungen.
Daher ist eine Kombination von Schulmedizin, Naturheilkunde und einer gesunden Ernährung wichtig. Mit diesen Methoden ist es möglich, die Symptome zu unterdrücken, die Ursachen zu beseitigen und in Remission zu gelangen.
Wenn Sie einen großen Überblick über Colitis ulcerosa haben möchten, werden Sie im großen Übersichtsartikel (Colitis ulcerosa) fündig. Hier erhalten Sie alle Informationen auf einen Blick.
Wie sind Ihre Erfahrungen bei Colitis ulcerosa? Was hat Ihnen bisher geholfen, was weniger? Wir würden uns über Ihren Kommentar freuen!
Treten Sie unserer Facebookgruppe zu Colitis ulcerosa bei, um immer auf dem neuesten Stand zu bleiben.
[su_posts template=“templates/list-loop.php“ tax_term=“2514″ order=“desc“ orderby=“rand“]
[su_spoiler title=“Quellenverzeichnis“]
- https://www.dccv.de/
- Loftus, Edward V., JR (2004): Clinical epidemiology of inflammatory bowel disease: Incidence, prevalence, and environmental influences. In: Gastroenterology 126 (6), S. 1504–1517.
- Xavier, R. J.; Podolsky, D. K. (2007): Unravelling the pathogenesis of inflammatory bowel disease. In: Nature 448 (7152), S. 427–434. DOI: 10.1038/nature06005.
- Pene, Jerome; Chevalier, Sylvie; Preisser, Laurence; Venereau, Emilie; Guilleux, Marie-Helene; Ghannam, Soufiane et al. (2008): Chronically inflamed human tissues are infiltrated by highly differentiated Th17 lymphocytes. In: Journal of immunology (Baltimore, Md. : 1950) 180 (11), S. 7423–7430.
- Fyderek, Krzysztof; Strus, Magdalena; Kowalska-Duplaga, Kinga; Gosiewski, Tomasz; Wedrychowicz, Andrzej; Jedynak-Wasowicz, Urszula et al. (2009): Mucosal bacterial microflora and mucus layer thickness in adolescents with inflammatory bowel disease. In: World Journal of Gastroenterology 15 (42), S. 5287–5294.
- Hammer, Heinz F. (2011): Gut microbiota and inflammatory bowel disease. In: Digestive diseases (Basel, Switzerland) 29 (6), S. 550–553. DOI: 10.1159/000332981.
- Durchschein F, Petritsch W, Hammer HF. Diet therapy for inflammatory bowel diseases: The established and the new. World Journal of Gastroenterology. 2016;22(7):2179-2194. doi:10.3748/wjg.v22.i7.2179.
- Konijeti, Gauree Gupta; Kim, NaMee; Lewis, James D.; Groven, Shauna; Chandrasekaran, Anita; Grandhe, Sirisha et al. (2017): Efficacy of the Autoimmune Protocol Diet for Inflammatory Bowel Disease. In: Inflammatory bowel diseases 23 (11), S. 2054–2060. DOI: 10.1097/MIB.0000000000001221.
- Lewis, J. D.; Lichtenstein, G. R.; Stein, R. B.; Deren, J. J.; Judge, T. A.; Fogt, F. et al. (2001): An open-label trial of the PPAR-gamma ligand rosiglitazone for active Ulcerosative colitis. In: The American journal of gastroenterology 96 (12), S. 3323–3328. DOI: 10.1111/j.1572-0241.2001.05333.x.
- Mijan, Mohammad Al; Lim, Beong Ou (2018): Diets, functional foods, and nutraceuticals as alternative therapies for inflammatory bowel disease: Present status and future trends. In: World Journal of Gastroenterology 24 (25), S. 2673–2685. DOI: 10.3748/wjg.v24.i25.2673.
- Hou, Jason K.; Lee, Dale; Lewis, James (2014): Diet and Inflammatory Bowel Disease: Review of Patient-Targeted Recommendations. In: Clinical Gastroenterology and Hepatology 12 (10), S. 1592–1600. DOI: 10.1016/j.cgh.2013.09.063.
- Bassaganya-Riera, Josep; Viladomiu, Monica; Pedragosa, Mireia; Simone, Claudio de; Hontecillas, Raquel (2012): Immunoregulatory mechanisms underlying prevention of colitis-associated colorectal cancer by probiotic bacteria. In: PloS one 7 (4), e34676. DOI: 10.1371/journal.pone.0034676.
- Triantafyllidi, Aikaterini; Xanthos, Theodoros; Papalois, Apostolos; Triantafillidis, John K. (2015 Apr-Jun): Herbal and plant therapy in patients with inflammatory bowel disease. Greece.
- Zezos, Petros; Saibil, Fred (2015 Aug 7): Inflammatory pouch disease: The spectrum of pouchitis. United States.
- Zhang, Dingguo; Wei, Cheng; Yao, Jun; Cai, Xiaoyan; Wang, Lisheng (2015): Interleukin-10 gene-carrying bifidobacteria ameliorate murine Ulcerosative colitis by regulating regulatory T cell/T helper 17 cell pathway. In: Experimental biology and medicine (Maywood, N.J.) 240 (12), S. 1622–1629. DOI: 10.1177/1535370215584901.
- Vestergaard, P. (2004): Prevalence and pathogenesis of osteoporosis in patients with inflammatory bowel disease. In: Minerva medica 95 (6), S. 469–480.
- Kuwabara, A.; Tanaka, K.; Tsugawa, N.; Nakase, H.; Tsuji, H.; Shide, K. et al. (2009): High prevalence of vitamin K and D deficiency and decreased BMD in inflammatory bowel disease. In: Osteoporosis international : a journal established as result of cooperation between the European Foundation for Osteoporosis and the National Osteoporosis Foundation of the USA 20 (6), S. 935–942. DOI: 10.1007/s00198-008-0764-2.
- Gubatan, John; Mitsuhashi, Shuji; Zenlea, Talia; Rosenberg, Laura; Robson, Simon; Moss, Alan C. (2017): Low Serum Vitamin D During Remission Increases Risk of Clinical Relapse in Patients With Ulcerosative Colitis. In: Clinical gastroenterology and hepatology : the official clinical practice journal of the American Gastroenterological Association 15 (2), 240-246.e1. DOI: 10.1016/j.cgh.2016.05.035.
- Meckel, Katherine; Li, Yan Chun; Lim, John; Kocherginsky, Masha; Weber, Chris; Almoghrabi, Anas et al. (2016): Serum 25-hydroxyvitamin D concentration is inversely associated with mucosal inflammation in patients with Ulcerosative colitis. In: The American journal of clinical nutrition 104 (1), S. 113–120. DOI: 10.3945/ajcn.115.123786.
- Halme L, Paavola-Sakki P, Turunen U, Lappalainen M, Färkkilä M, Kontula K. Family and twin studies in inflammatory bowel disease. World Journal of Gastroenterology : WJG. 2006;12(23):3668-3672. doi:10.3748/wjg.v12.i23.3668.
[/su_spoiler]











